Захворювання сітківки вважаються найбільш небезпечними серед усіх порушень зору, оскільки можуть призвести до повної і незворотної втрати зору.
Своєчасна діагностика – це запорука успішного лікування паталогії сітківки.
Чим раніше виявлено захворювання, тим більше шансів зберегти зір. При виявленні патологій сітківки необхідно регулярно проходити діагностичне обстеження, щоб спостерігати за станом сітківки в динаміці. Важливо дотримуватися всіх рекомендацій лікаря, в тому числі щодо способу життя, режиму фізичних навантажень, харчування і так далі.
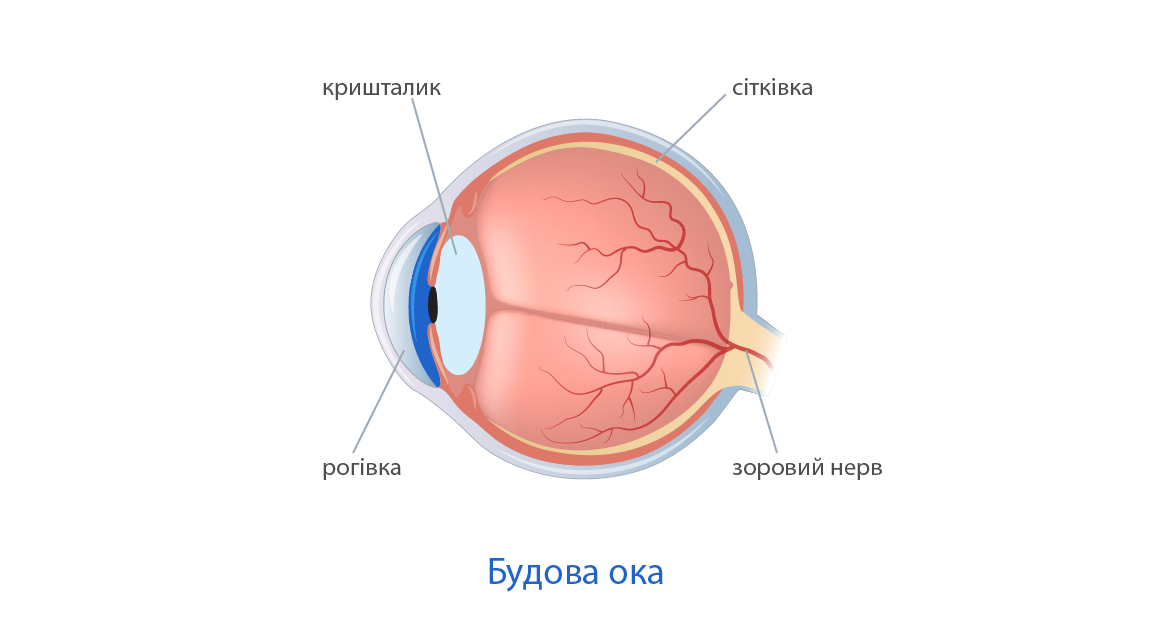
Сітківка — внутрішня оболонка ока, що має складну структуру та відіграє основну роль у формуванні зображення. Тому захворювання сітківки завжди призводять до зниження зору.
Окрім базового обстеження при захворюваннях сітківки для встановлення правильного діагнозу в медичному центрі проводять наступні необхідні обстеження:
Оптична когерентна томографія сітківки – це унікальний сучасний, неінвазивний, безконтактний, високоточний та інформативний метод діагностики патології сітківки, переважно стану її центральної області – макули.
Оптична когерентна томографія сітківки (ОКТ) використовується при всіх захворюваннях центральної області сітківки та має ряд переваг:
- можливість застосування у будь-якому віці;
- точна візуалізація змін сітківки при різній патології;
- визначає найменші структурні зміни на любій стадії процесу;
- метод є незамінним для проміжного (динамічного) спостереження та оцінювання ефективності лікування захворювань сітківки;
- може успішно поєднуватися з іншими методами діагностичного обстеження (флюоресцентна ангіографія сітківки і т.д.);
- у ряді випадків дозволяє виявити порушення структури центральної зони сітківки навіть при відсутності скарг у пацієнтів на порушення зору;
- можливість багаторазового повторення досліджень та збереження отриманих результатів у пам’яті комп’ютера дає можливість простежити динаміку патологічного процесу.
Статична периметрія – дуже точний метод дослідження поля зору. Дає можливість виявити найменші функціональні дефекти поля зору і отримати їх кількісну оцінку. Контрольні дослідження дають можливість об’єктивно оцінити зміни розмірів і форми виявлених функціональних дефектів. Порівняння отриманих результатів периметрії дає можливість оцінити динаміку захворювання та ефективність лікування, яке проводиться.
Найчастіші захворювання сітківки
Діабетична ретинопатія
Цукровий діабет (ЦД) – це одне з найпоширюваніших захворювань сьогодення, що пов’язане з порушення обміну речовин і підвищенням рівня глюкози в крові. Як наслідок ускладнюється кровонаповнення судин.
Діабетична ретинопатія (ДРП) – це специфічне захворювання сітківки ока, що характеризується розвитком судинних і поза судинних змін, а токож призводить до зниження зору в пацієнтів із інсуліно залежним та інсуліно незалежним цукровим діабетом.
Фактори ризику
- Тривалість захворювання. При ЦД 1 питу через 5 років ретинопатію діагностують у 8-10%, через 10 років – майже у 60%, при стажі 30 років – у 98% пацієнтів. При ЦД2 питу на момент діагностики ДРП виявляється з частотою 20-40%, а серед пацієнтів що хворіють більше 15 років у 85-90% .
- Компенсація. Другий і не менш важливий чинник розвитку захворювання. Рівень глюкози та гліколізованого гемоглобіну безпосередньо впливають на прогресування ускладнень ЦД.
- Супутні захворювання. Артеріальна гіпертензія, діабетична хвороба нирок, дисліпідемія, ожиріння пришвидшують розвиток ДРП.
Стадії діабетичної ретинопатії (згідно класифікації ВООЗ)
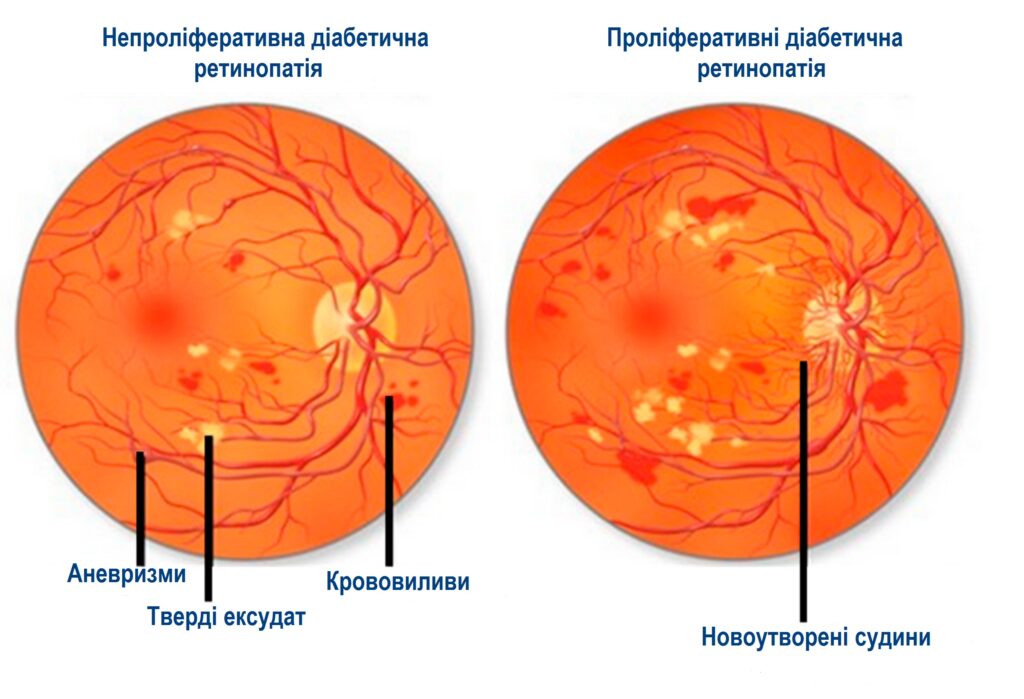
- Непроліферативна. Характеризується розширенням дрібних судин, наявністю мікрорагій, крововиливів на очному дні.
- Препроліферативна. Проявляється утворенням мікро аневризм, зонами порушення кровопостачання, не перфузії сітківки.
- Проліферативна. З`являються «нові» судини, що мають не правильну будову та часто призводять до кровотеч та розвитку проліферативних мембран які можуть спричиняти відшарування сітківки. Новоутворені судини райдужної оболонки ока (рубеоз) розвивають неоваскулярну глаукому.
Діабетичний макулярний набряк – це ураження центральної (макулярної) зони сітківки яке може діагностуватись на будь якій стадії захворювання і призводить до стійкого зниження зору. Саме тому потребує детальної діагностики та негайного лікування.
Симптоми
На ранніх стадіях діабетична ретинопатія може проходити безсимптомно, тому надзвичайно важливо обстежитися у офтальмолога (ретинолога) при вперше встановленні діагнозу ЦД.
Найчастіші прояви:
- різке зниження зору;
- поява «плаваючих» помутнінь та «плям»;
- «затуманення» зору.
Діагностика
Медичний центр «Медівіт» володіє найсучаснішим діагностичним обладнанням для ранньої діагностики та успішного лікування діабетичної ретинопатії та діабетичного макулярого набряку. Зокрема оптична когерентна томографія є обов’язком обстеженням при діабетичній ретинопатії.
Лікування
Проводиться згідно міжнародних стандартів та протоколів (Early Treatment Diabetic Retinopathy Study – ETDRS, International Council of Ophtalmology – ICO)
На даний час основним і найбільш ефективним методом лікування та стабілізації діабетичної ретинопатії, як результат, профілактики сліпоти є:
- Лазерна коагуляція (ЛК)
- Медикаментозна терапія (інтравітреальні ін’єкції)
Лазерне лікування
Панретинальна лазерна коагуляція сітківки (ПРЛК) єдиний ефективний метод, що призводить до регресу новоутворених судин, припинення або уповільнення прогресування діабетичної ретинопатії та стабілізації гостроти зору. Чим швидше провести лазерну коагуляцію тим більша ймовірність досягнути хороших результатів. Ефективність у важкій непроліферативній та препроліферативній стадії досягає 85-90%. Якщо ж допомога надається вже у проліферативній стадії – ефективність сягає 50-60%.
Тому раннє виявлення ДРП і вчасне лікування є основою для збереження високого зору
Фокальна лазерна коагуляція проводиться при діабетичному макулярному набряку. У випадках виявлення потовщення сітківки та виражених ексудативних зон.
Методика лазерної коагуляції проводиться під місцевим знечуленням та триває до 15 хв, тому не потребує госпіталізації.
Протипоказання – помутніня оптичних середовищ (катаракта, гемофтальм, фіброз скловидного тіла), відшарування сітківки.
Медикаментозна терапія – інтравітреальні ін’єкції
Залежно від стадії та ускладнень діабетичної ретинопатії та макулярного набряку використовуються слідуючі препарати:
- кортикостероїди, що мають високу протизапальну та проти набрякову дію
- інгібітори ангіогенезу (анти – VEGF терапія, препарат Айлія), який пригнічує ріст новоутворених судин і зменшують набряк сітківки.
Ін’єкції проводяться в стерильній операційній, за мікроскопом після місцевого знечулення. Уся процедура є безболісною, безпечною, триває 2-3 хв і не потребує госпіталізації.
У медичному центрі «Медівіт» лікарі індивідуально та детально складуть схему лікування для кожного пацієнта.
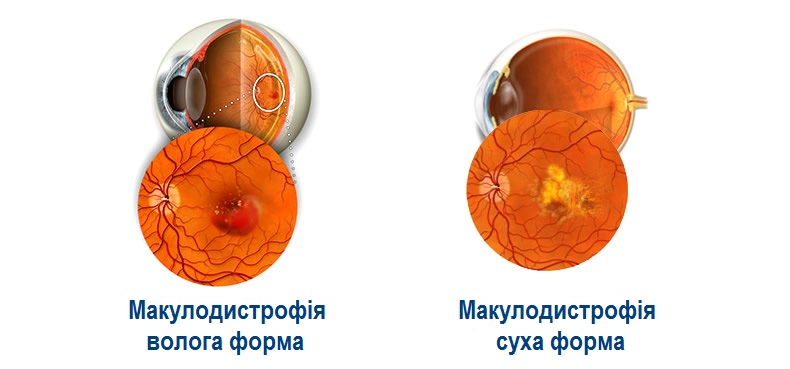
Вікова макулодистрофія (ВМД)
ВМД – захворювання центральної зони сітківки, що призводить до поступової зміни її морфології (будови) та зниження зору.
Факторами ризику розвитку ВМД
- шкідливі звички (куріння);
- спадкова схильність;
- неповноцінне харчування (брак свіжих овочів і фруктів, риби);
- надлишкова сонячна інсоляція;
- серцево-судинні захворювання.
Перші ознаки захворювання
- поступове зниження зору;
- викривлення предметів, ліній;
- складності при читанні;
- пляма в центрі поля зору.
Існує дві форми макулодистрофії – суха та волога.
Діагностика
Для уточнення форми захворювання крім стандартного повного обстеження обов’язково необхідно провести оптичну когерентну томографію. Дане обстеження дозволить дуже точно встановити характер змін у макулярній області. Залежно від отриманих результатів обстеження лікар визначить план лікування.
Лікування
Світовим стандартом ефективного лікування вологої форми ВМД, що також використовується в медичному центрі Медівіт є інтравітреальне введення інгібітора росту ендотелію судин (anti-VEGF фактору), зокрема препарату Айлія.
При сухій формі рекомендується позбутись шкідливих звичок, контролювати власну вагу, артеріальний тиск, рівень холестерину, включити в свій харчовий раціон спеціальні антиоксидантні добавки.
На жаль, сьогодні ми не можемо повністю вилікувати макулодистрофію, але ми можемо затримати її розвиток і стабілізувати зір.
Також потрібно пам’ятати, що пацієнти з віковою макулярною дистрофією потребують постійного динамічного спостереження у офтальмолога, систематичне проведення необхідних обстежень.
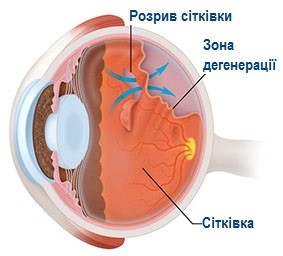
Периферична дегенерація сітківки
Переферичні дегенерації сітківки – це ціла група захворювань, що супроводжується змінами на периферичній сітківці з утворенням розривів і локальних відшарувань сітківки.
Причини
- міопія (короткозорість будь якого ступеня, виявляється у 30-40% випадках);
- гіперметропія (далекозорість, діагностують у 6-8% пацієнтів);
- перенесені запальні захворювання внутрішніх оболонок ока;
- травми очного яблука;
- тяжка анемія;
- спадковість.
Симптоми
Більшість дегенерацій не викликають проблем, але становлять загрозу втрати зору. У деяких випадках пацієнти відчувають:
- спалахи у вигляді блискавки;
- «мушки» перед очима;
- відчуття «пелени» в боковому зорі.
Діагностика
Детальний огляд на широку зіницю з допомогою спеціальних лінз дозволить лікарю офтальмологу виявити дегенерацію, встановити її вид та призначити лікування.
Лікування
Бар’єрна лазерна коагуляція проводиться з метою запобігання розриву та відшаруванню сітківки. Процедура проводиться в амбулаторних умовах, після попереднього місцевого знечулення, протягом 5-10 хв.
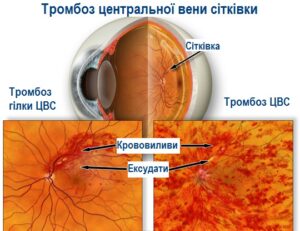
Тромбоз центральної вени сітківки
Тромбоз центральної вени сітківки – це закупорка вени, яка перешкоджає нормальному відтоку крові із ока. Тромбоз може статися у головній вені сітківки (оклюзія центральної вени сітківки), або в одній із її гілок (оклюзія гілки центральної вени сітківки).
Причини
- Атеросклероз і гіпертонічна хвороба (найчастіше).
- Цукровий діабет.
- Інфекційні захворювання (грип, ендокардит, пневмонії).
- Злоякісні захворювання крові та органів кровотворення (макроглобулінемія, поліцитемія, мієломна хвороба), що характеризуються підвищеним згортанням крові, а також тромбофілія.
- Системні васкуліти (захворювання сполучної тканини, що вражають судин
Симптоми
- Раптова, різка втрата зору,
- Поява туману перед ураженим оком.
Лікування
Лікування тромбозу потрібно починати негайно.
Методи лікування
- Інтравітреальнае введення препаратів інгібіторів анти – VEGF фактора (Айлія), що зменшують набряк сітківки та попереджують ріст кровоносних судин.
- Лазерне лікування.
- Інтравітреальна імплантація Озурдекс.
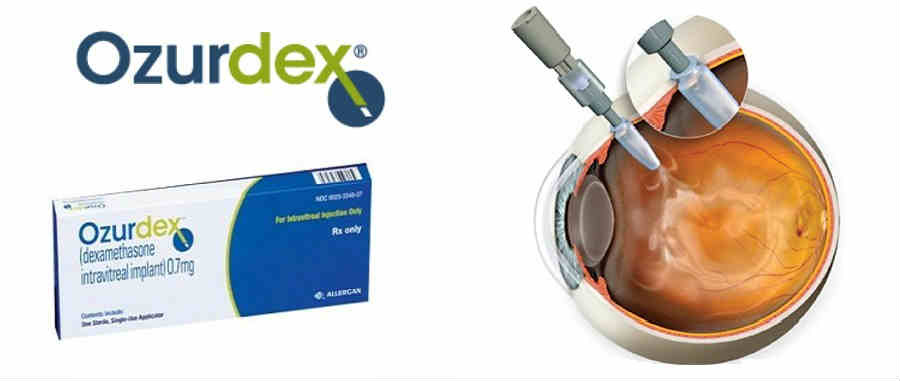
«Озурдекс» – препарат, призначений для зняття макулярного набряку внаслідок оклюзії центральної вени сітківки або її гілок. Це – це імплантат, який вводиться у склоподібне тіло. На відміну від звичайних ін’єкцій при такому способі введення препарату діюча речовина – сильнодіючий глюкокортикостероїд дексаметазон (Dexamethasonum) – виділяється невеликими порціями. Завдяки подібній інноваційної технології введення лікарського засобу тривалість лікувального ефекту значно збільшується. Препарат не тільки усуває макулярної набряк, але й бореться з основною причиною його виникнення – оклюзією вен сітківки. «Озурдекс» володіє потужним протизапальним ефектом.
У результаті його дії:
- блокуються пускові чинники запалення (медіатори), що викликають набряк макули, – протогландіни;
- розсмоктуються тромби (призупиняється відкладення фібрину) і відновлюється кровотік по венах і капілярах;
- зміцнюються стінки патологічних судин і капілярів;
- зупиняється утворення нових судин із високою проникністю стінок.
Тривалість лікувального ефекту «Озурдекс»
Лікувальний ефект імплантату зберігається протягом 90 днів з дати введення. Всього однієї ін’єкції «Озурдекса» досить для терапії тривалістю до 6 місяців. Як правило, при макулярному набряку зона ушкодження ішемією виходить далеко за область жовтої плями. Тому після введення імплантату «Озурдекс» можливе проведення та лазерна коагуляція за периферією пошкодженої зони. У більшості випадків після подібної процедури для зняття макулярного набряку достатньо одноразового введення препарату «Озурдекс».
Клінічні дослідження застосування імплантату «Озурдекс» показали його ефективність за такими показниками:
- у пацієнтів, яким ввели один імплантат, на 90-й день товщина сітківки зменшилася практично в 3 рази – з 600 мкм до 240 (при нормі в 220 мкм);
- через 90 днів у значної кількості пацієнтів гострота зору покращилась з 5% до 65%;
- імплантат запобігає втраті зору внаслідок макулярного набряку.
Професійні лікарі, широкий спектр діагностичного та лабораторного обстеження, лікарі консультанти суміжних спеціальностей (ендокринологи, кардіологи), а також комфортне стаціонарне відділення є безумовною перевагою медичного центр «Медівіт».

